Кардиомиопатии этиология классификация клиника диагностика лечение. Кардиомиопатии. Увеличение печени и селезенки
– первичное поражение сердечной мышцы, не связанное с воспалительным, опухолевым, ишемическим генезом, типичными проявлениями которого служат кардиомегалия, прогрессирующая сердечная недостаточность и аритмии. Различают дилатационную, гипертрофическую, рестриктивную и аритмогенную кардиомиопатии. В рамках диагностики кардиомиопатии проводится ЭКГ, ЭхоКГ, рентгенография грудной клетки, МРТ и МСК сердца. При кардиомиопатиях назначается щадящий режим, медикаментозная терапия (диуретики, сердечные гликозиды, противоаритмические препараты, антикоагулянты и антиагреганты); по показаниям проводится кардиохирургическое вмешательство.
Общие сведения
Определение «кардиомиопатии» является собирательным для группы идиопатических (неизвестного происхождения) заболеваний миокарда, в основе развития которых лежат дистрофические и склеротические процессы в сердечных клетках – кардиомиоцитах. При кардиомиопатиях всегда страдает функция желудочков сердца.
Диагностика
Перкуссионно определяется увеличение сердца (больше влево), аускультативно – глухие тоны сердца, систолические шумы в III-IV межреберье и в области верхушки, аритмии . Определяется смещение сердечного толчка вниз и влево, малый и замедленный пульс на периферии. Изменения на ЭКГ при гипертрофической кардиомиопатии выражаются в гипертрофии миокарда преимущественно левых отделов сердца, инверсии зубца Т, регистрации патологического зубца Q.
Из неинвазивных диагностических методик при ГКМП наиболее информативна эхокардиография, которая выявляет уменьшение размеров полостей сердца, утолщение и плохую подвижность межжелудочковой перегородки (при обструктивной кардиомиопатии), снижение сократительной деятельности миокарда, аномальный систолический пролапс створки митрального клапана .
Рестриктивная кардиомиопатия
Характеристика
Рестриктивная кардиомиопатия (РКМП) – редко встречающееся поражение миокарда, протекающее обычно с заинтересованностью эндокарда (фиброзированием), неадекватным диастолическим расслаблением желудочков и нарушением сердечной гемодинамики при сохраненной сократительной способности миокарда и отсутствии его выраженной гипертрофии.
В развитии РКМП большая роль отводится выраженной эозинофилии, оказывающей токсическое действие на кардиомиоциты. При рестриктивной кардиомиопатии происходит утолщение эндокарда и инфильтративные, некротические, фиброзные изменения в миокарде. Развитие РКМП проходит 3 стадии:
- I стадия - некротическая – характеризуется выраженной эозинофильной инфильтрацией миокарда и развитием коронарита и миокардита ;
- II стадия - тромботическая - проявляется гипертрофией эндокарда, пристеночными фибринозными наложениями в полостях сердца, сосудистым тромбозом миокарда;
- III стадия - фибротическая – характеризуется распространенным интрамуральным фиброзом миокарда и неспецифическим облитерирующим эндартериитом венечных артерий.
Симптомы
Рестриктивная кардиомиопатия может протекать по двум типам: облитерирующему (с фиброзированием и облитерацией полости желудочка) и диффузному (без облитерации). При рестриктивной кардиомиопатии отмечаются явления тяжелой, быстро прогрессирующей застойной недостаточности кровообращения: выраженная одышка, слабость при незначительных физических усилиях, нарастающие отеки, асцит, гепатомегалия , набухание вен шеи.
Диагностика
В размерах сердце обычно не увеличено, при аускультации выслушивается ритм галопа. На ЭКГ регистрируются мерцание предсердий, желудочковые аритмии, может определяться снижение ST-сегмента с инверсией зубца Т. Рентгенологически отмечаются явления венозного застоя в легких, несколько увеличенные или неизмененные размеры сердца. Эхоскопическая картина отражает недостаточность трикуспидального и митрального клапанов, уменьшение размеров облитерированной полости желудочка, нарушение насосной и диастолической функции сердца. В крови отмечается эозинофилия.
Аритмогенная правожелудочковая кардиомиопатия
Характеристика
Развитие аритмогенной кардиомиопатии правого желудочка (АКПЖ) характеризует прогрессирующее замещение кардиомиоцитов правого желудочка фиброзной или жировой тканью, сопровождающееся различными нарушениями желудочкового ритма, в т. ч. фибрилляцией желудочков . Заболевание редкое и малоизученное, в качестве возможных этиологических факторов называют наследственность, апоптоз, вирусные и химические агенты.
Симптомы
Аритмогенная кардиомиопатия может развиваться уже в подростковом или юношеском периоде и проявляется сердцебиением, пароксизмальной тахикардией, головокружением или обмороками. В дальнейшем опасно развитие жизнеугрожающих видов аритмий: желудочковой экстрасистолии или тахикардии , эпизодов фибрилляции желудочков, предсердных тахиаритмий, мерцания или трепетания предсердий .
Диагностика
При аритмогенной кардиомиопатии морфометрические параметры сердца не изменены. При эхокардиографии визуализируется умеренное расширение правого желудочка, дискинезия и локальное выпячивание верхушки или нижней стенки сердца. Методом МРТ выявляются структурные изменения миокарда: локальное истончение стенки миокарда, аневризмы.
Осложнения кардиомиопатий
При всех видах кардиомиопатий прогрессирует сердечная недостаточность, возможно развитие артериальных и легочных тромбоэмболий , нарушений проводимости сердца, тяжелых аритмий (мерцательной аритмии, желудочковой экстрасистолии, пароксизмальной тахикардии), синдрома внезапной сердечной смерти.
Диагностика
При диагностике кардиомиопатий учитывают клиническую картину заболевания и данные дополнительных инструментальных методов. На ЭКГ обычно фиксируются признаки гипертрофии миокарда, различные формы нарушений ритма и проводимости, изменения ST-сегмента желудочкового комплекса. При рентгенографии легких можно выявить дилатацию, гипертрофию миокарда, застойные явления в легких.
Особенно информативны при кардиомиопатиях данные ЭхоКГ, определяющие дисфункцию и гипертрофию миокарда, ее выраженность и ведущий патофизиологический механизм (диастолическая или систолическая недостаточность). По показаниям возможно проведение инвазивного обследования – вентрикулографии . Современными методами визуализации всех отделов сердца являются МРТ сердца и МСКТ . Зондирование полостей сердца позволяет произвести забор кардиобиоптатов из полостей сердца для морфологического исследования.
Лечение кардиомиопатий
Специфическая терапия кардиомиопатий отсутствует, поэтому все лечебные мероприятия имеют целью предотвращение несовместимых с жизнью осложнений. Лечение кардиомиопатий в стабильной фазе амбулаторное, при участии кардиолога ; периодическая плановая госпитализация в отделение кардиологии показана пациентам с тяжелой сердечной недостаточностью, экстренная – в случаях развития некупируемых пароксизмов тахикардии, желудочковой экстрасистолии, мерцательной аритмии, тромбоэмболий, отека легких.
Пациентам с кардиомиопатиями необходимо изменение образа жизни:
- снижение физической активности
- соблюдение диеты с ограниченным потреблением животных жиров и соли
- исключение вредных окружающих факторов и привычек.
Эти мероприятия существенно снижают нагрузку на сердечную мышцу и замедляют прогрессирование сердечной недостаточности.
При кардиомиопатиях целесообразно назначение медикаментозной терапии:
- диуретиков для уменьшения легочного и системного венозного застоя
- сердечных гликозидов при нарушениях сократимости и насосной функции миокарда
- противоаритмических препаратов для коррекции сердечного ритма
- антикоагулянтов и антиагрегантов для предотвращения тромбоэмболических осложнений.
В исключительно тяжелых случаях проводят хирургическое лечение кардиомиопатий: септальную миотомию (резекцию гипертрофированного участка межжелудочковой перегородки) с протезированием митрального клапана либо трансплантацию сердца.
Прогноз
В отношении прогноза течение кардиомиопатий крайне неблагоприятно: сердечная недостаточность неуклонно прогрессирует, велика вероятность аритмических, тромбоэмболических осложнений и внезапной смерти. После диагностики дилатационной кардиомиопатии 5-летняя выживаемость составляет 30%. При планомерном лечении возможна стабилизация состояния на неопределенный срок. Наблюдаются случаи, превышающие 10-летнюю выживаемость пациентов, после проведения операций трансплантации сердца.
Хирургическое лечение субаортального стеноза при гипертрофической кардиомиопатии хотя и дает несомненный положительный результат, но сопряжено с высоким риском гибели пациента во время или вскоре после операции (умирает каждый 6-ой прооперированный). Женщинам, больным кардиомиопатиями, следует воздержаться от беременности ввиду высокой вероятности материнской смертности. Меры по специфической профилактике кардиомиопатий не разработаны.
Под кардиомиопатией подразумевается группа воспалительных заболеваний миокарда, имеющих различную этиологию. При этом сердечная мышца изменена как структурно, так и функционально (утолщение перегородок или стен миокарда, увеличение сердечных камер и пр.). Раньше эти болезни называли миокардиодистрофией. Заболевание кардиомиопатия равно распространено между мужчинами и женщинами и может поразить человека в любом возрасте.
Разновидности кардиомиопатии
Болезнь кардиомиопатия имеет три разновидности:
- гипертрофическая;
- дилатационная;
- рестриктивная.
Каждая разновидности заболевания по-своему воздействует на миокард, однако, принципы их лечения схожи, в основном, они направлены на лечение хронической сердечной недостаточности и устранение причин, вызвавших кардиомиопатию.
Гипертрофическая

Гипертрофическая кардиомиопатия (ГКМП) – это существенное утолщение (гипертрофия) межжелудочковой перегородки или стенки левого желудочка, причём в норме остаются объёмы полостей желудочков. При этой кардиомиопатии причиной внезапной смерти могут стать существенные и внезапные нарушения сердечного ритма. У многих спортсменов, умерших в процессе тренировки, была выявлена именно гипертрофическая форма кардиомиопатии. На фоне нарушения способности к расслаблению левого желудочка может постепенно развиваться сердечная недостаточность, которая клинически долгое время может не проявляться. Эта сердечная камера вплоть до терминальной стадии сохраняет сократимость в норме, но по мере прогрессирования болезни у миокарда образуется локальное утолщение, которое приводит к изменению формы левого желудочка. В дальнейшем патогенез кардиомиопатии следующий: стенки выносящего тракта становятся меньше, а перегородки утолщаются. Также становится меньше растяжимость всех сердечных камер.
Дилатационная

При дилатационной кардиомиопатии (ДКМП) в полостях сердца происходит дилатация (увеличение объёма всех сердечных камер) без утолщения стенок миокарда, что приводит к систолической дисфункции. Проявляется нарушением сократительной функции сердечной мышцы
Рестриктивная

Реже всего встречается рестриктивная кардиомиопатия сердца, при которой стенки органа становятся жёсткими (увеличение ригидности миокарда), с трудом переходящими в стадию расслабления, то есть уменьшает способность к расслаблению сердечных стенок. В результате этого в левый желудочек затрудняется доставка обогащённой кислородом крови, и кровообращение в целом в организме также нарушается. Нагрузка возрастает, приводя к утолщению стенок предсердий, при этом состояние желудочков остаётся прежним.
Этот вид кардиомиопатии иногда наблюдается у детей на фоне присутствия наследственных факторов.
Причины кардиомиопатии
При кардиомиопатии поражение миокарда может быть первичным или вторичным процессом, вызванным системными заболеваниями, которые приводят к развитию сердечной недостаточности, а изредка даже к внезапной смерти.
Причины первичной кардиомиопатии её можно распределить на три группы:
- врождённая;
- приобретённая;
- смешанная.
Вторичными называются кардиомиопатии, ставшие следствием того или иного заболевания.

Врождённая патология сердца возникает из-за нарушения формирования во время эмбриогенеза тканей миокарда. Причин этому может быть множество: начиная от имеющихся у матери вредных привычек и заканчивая её неправильным питанием и стрессами. Кроме того, выделяют кардиомиопатии у беременных женщин и воспалительные кардиомиопатии, являющиеся, по существу, миокардитом .
Ко вторичным формам кардиомиопатии относятся:
- Инфильтративная или кардиомиопатия накопления , при которой в клетках или в межклеточном пространстве концентрируются патологические включения.
- Токсическая кардиомиопатия . При взаимодействии сердечной мышцы с лекарственными препаратами (в первую очередь, с противоопухолевыми) тяжесть её поражения может быть различной: иногда это лишь бессимптомные изменения на электрокардиограмме, но бывает и мгновенная сердечная недостаточность со смертельным исходом. Этиология кардиомиопатии знает массу и таких примеров, когда в результате длительного употребления больших доз алкоголя у людей происходит воспаление миокарда (алкогольная кардиомиопатия). В России именно данная причина стоит на первом месте из всех выявляемых по данному заболеванию.
- Эндокринная кардиомиопатия , подразделяемая на метаболическую и дисметаболическую формы, возникает на фоне нарушения в миокарде обмена веществ. Болезнь часто вызывает дистрофию стенок миокарда и нарушение его сократительной способности. Причинами недуга могут быть болезни эндокринной системы, ожирение, климакс, заболевания кишечника и желудка, несбалансированное питание. Если причинами кардиомиопатии стал сахарный диабет или дисфункция щитовидной железы, то говорят о гипертрофической кардиомиопатии.
- К алиментарной кардиомиопатии могу привести нарушения питания, например, неразумно проводимые длительные диеты с ограничением животного белка, голодание. На работу сердца негативно влияет недостаток потребления карнитина, селена, витамина В1.
Симптомы кардиомиопатии
В зависимости от формы болезни различаются и симптомы кардиомиопатии, поэтому общих характерны признаков выделить сложно. Будем рассматривать симптомы отдельной каждой разновидности кардиомиоптии.
Наиболее характерные симптомы дилатационной кардиомиопатии:

- частое повышение артериального давления;
- быстрая утомляемость;
- бледность кожных покровов;
- появление отёков на нижних конечностях;
- синюшность кончиков пальцев;
- даже при небольшой физической нагрузке возникает одышка.
Эта симптоматика вызывается прогрессирующей сердечной недостаточностью.
Признаки гипертрофической кардиомиопатии:
- боли в области грудной клетки;
- одышка;
- сердцебиение;
- склонность к обморокам;
При рестриктивной кардиомиопатии происходит увеличение ригидности миокарда, что уменьшает способность к расслаблению сердечных стенок. При рестриктивной кардиомиопатии история болезни часто содержит эпизоды, когда больные начинают жаловаться на неё лишь только при переходе процесса в терминальную стадию, для которой характерна ярко выраженная сердечная недостаточность. Характерными симптомами здесь являются одышка и отёки.
Диагностика кардиомиопатии

Чтобы поставить диагноз кардиомиопатия, пациенту будет проведена следующая диагностика:
- Врач должен подробно расспросить пациента, есть ли у членов его семьи заболевания сердца, были ли внезапно умершие родственники (особенно в молодом возрасте). Провести тщательный осмотр, выслушать сердечные тона, поскольку количество шумов и частота могут недвусмысленно показать на вид сердечной патологии.
- Чтобы исключить иную патологию сердца, требуется сделать биохимическое исследование крови (электролитный состав крови, маркеры некроза миокарда, липидный спектр, глюкоза сыворотки).
- Особое внимание нужно уделить показателям, отражающим функциональное состояние печени и почек, сделать общие клинические исследования мочи и крови.
- С помощью рентгенографии грудной клетки у большинства пациентов можно обнаружить признаки увеличения левых отделов сердца, говорящих о его перегрузке. Но в некоторых случаях патология на рентгенограмме может вовсе отсутствовать.
- Всем пациентам с подозрением на кардиомиопатию необходимо сделать ЭКГ . Иногда добавляется суточное холтеровское мониторирование , необходимое для того, чтобы оценить влияние нервной системы и зафиксировать нарушения сердечного ритма.
- Обязательным методом при диагностировании кардиомиопатии является УЗИ.
- Больным, которым предстоит оперативное вмешательство, обязательно делают магнитно-резонансную томографию. У неё более мощная разрешающая способность, нежели у ЭхоКГ , с её помощью можно увидеть патологические изменения и оценить особенности строения сердца.

Самостоятельно ни один пациент не сможет разобрать, какой из многочисленных видов кардиомиопатии у него имеется. С такой задачей может справиться лишь опытный врач-кардиолог.
Ему предстоит дифференцировать недуги, также приводящие к увеличению левых отделов сердца:
- гипертрофия миокарда, вызванная артериальной гипертензией;
- аортальный стеноз;
- генетические патологии;
- «спортивное» сердце;
- амилоидоз.
Чтобы исключить генетические синдромы и заболевания, потребуется консультация у врача-специалиста по генетическим нарушениям. В случаях повышенного давления в выходных отделах левого желудочка, выраженного утолщения стенки левого сердечного отдела, неэффективности лекарственной терапии потребуется консультация кардиохирурга. Понадобится также консультация аритмолога.
Лечение кардиомиопатии
Лечение кардиомиопатии представляет собой продолжительный и сложный процесс, в ходе которого больному необходимо чётко выполнять все предписания своего лечащего врача. Оно направлено на восстановление правильного функционирования миокарда и поддержания его работы на необходимом уровне. Лечение этого заболевания может проходить посредством медикаментозной терапии, но может включать и операционное вмешательство.
Очень важной для процесса выздоровления является роль самого пациента, от которого в конечном итоге зависит благополучный результат. Речь идёт об отказе от вредных привычек (курение и алкоголь), а пациентам с избыточным весом придётся постоянно сидеть на диетах, поскольку, чем меньше масса тела, тем меньше нагрузки выпадает на долю сердца, тем стабильнее оно работает.
Медикаментозная терапия
Препараты для лечения кардиомиопатий используются разные. Так, при дилатационной кардиомиопатии бороться приходится, прежде всего, с сердечной недостаточностью и предупреждать появление возможных осложнений. Больному нужно снизить уровень артериального давления, поэтому ему показаны препараты – ингибиторы АПФ, такие как каптоприл и эналаприл. Также даются небольшие дозы бета-блокаторов (метапролол). Желательно ввести в курс терапии антиоксидант и альфа-бета-блокатор, например, карведилол. Также рекомендации при кардиомиопатии относительно сердечной недостаточности касаются применения диуретиков.
Цель терапии при гипертрофической кардиомиопатии направлена на улучшение сократительной деятельности левого желудочка. Таким больным обычно назначают верапамил или дизопирамид. Чтобы предупредить развитие аритмий, назначают бета-блокаторы.
Сложнее всего лечить рестриктивную кардиомиопатию, поскольку она чаще всего проявляется лишь на терминальной стадии, поэтому для неё не существует надёжных терапевтических методов.
Оперативное вмешательство

Актуален вопрос, как лечить кардиомиопатию, если медикаментозное лечение не приносит успеха.
- Страдающим дилатационной кардиомиопатией часто предлагают пересадку донорского сердца.
- В случае с гипертрофической разновидностью заболевания в последнее время предпочитают имплантировать электрокардиостимуляторы .
- Хуже всего дела обстоят с рестриктивной формой, поскольку трансплантация сердца часто оказывается неэффективной, поскольку в пересаженном органе нередко возникают рецидивы.
Разработано несколько специфических методик для лечения вторичных поражений. Например, при гемохроматозе делают кровопускания, а при саркоидозе назначают кортикостероиды.
Народные методы лечения
Народная медицина предлагает больным кардиомиопатией улучшать состояние с помощью отвара пустырника, смеси цветов ландыша, листьев мяты, семян фенхеля, корня валерианы, настоя из семян посевного льна.
Осложнения кардиомиопатии

Последствия кардиомиопатии могут выражаться в следующих осложнениях:
- Сердечная недостаточность. При кардиомиопатии уменьшается приток крови из левого желудочка, что и вызывает явление сердечной недостаточности.
- Дисфункция клапанов. Расширившийся левый желудочек может осложнить ток крови через сердечные клапаны, что приводит к возникновению обратного тока, а сердечные сокращения становятся менее эффективными.
- Отёки. В лёгких, тканях ног и живота при кардиомиопатии возможно накопление жидкости из-за недостаточной способности сердечной мышцы перекачивать кровь.
- Аритмии (нарушения сердечного ритма). Изменения структуры миокарда и давления в сердечных камерах способствуют искажению сердечного ритма.
- Внезапная остановка сердца – тот крайний случай, когда кардиомиопатия вызывает смерть.
- Эмболия. Стаз (объединение) крови в левом желудочке может вызвать образование кровяных сгустков, которые, попав в кровоток, способны перекрыть приток крови к любым органам и вызвать сердечный приступ, инсульт мозга или любого другого органа.
Прогноз при кардиомиопатии
Кардиомиопатия прогноз может иметь неодинаковый, в зависимости от разных факторов:
- насколько неукоснительно пациент будет придерживаться всех назначений и рекомендаций врача;
- насколько выраженными были симптомы заболевания на момент его обнаружения.
Эффективной профилактики кардиомиопатии, к сожалению, не существует. Впрочем, только патологию на генетическом уровне невозможно никак предотвратить.
Меньше всего шансов получить кардиомиопатию у тех, кто ведёт активный образ жизни с правильным питанием и дозированными физическими нагрузками. Необходимо полностью отказаться от курения и от злоупотребления алкоголем.
Если патология возникла на фоне какого-либо заболевания, то его нужно контролировать, регулярно проходя обследования и точно соблюдая предписания докторов.
Инвалидность при кардиомиопатии

Возможна инвалидность при кардиомиопатии, критериями для которой является:
- наличие факторов риска внезапной смерти;
- вариант и форма течения болезни;
- тяжесть сопутствующих заболеваний;
- эффективность терапии;
- выраженность осложнений;
- профессия, образование и квалификация пациента, особенности характера и условий труда.
Больные кардиомиопатией получают III группу инвалидности, если:
- имеется медленно прогрессирующая ДКМП, СН 1ст. при отсутствии синкопальных состояний и лёгких нарушений ритма;
- прогрессирующее течение ГКМП, СН 1-IIА ст., наличие ограничений способности к самообслуживанию, передвижению, трудовой деятельности, отсутствие факторов риска внезапной смерти; если при бессимптомном течении есть противопоказания к прежней профессии, и нет возможности трудоустройства по заключению КЭК ЛПУ.
II группу инвалидности получают больные, имеющие:
- прогрессирующее течение кардиомиопатии со стойкими нарушениями функционирования сердечно-сосудистой системы (СН IIБ ст., со значимыми нарушениями проводимости и ритма), с ограничением способности к передвижению, самообслуживанию, трудовой деятельности, обучению – II ст., присутствием факторов риска внезапной смерти;
- иногда больным разрешается работать на дому в специальных условиях с учётом профессиональных навыков.
А Вы или Ваши близкие сталкивались с каким-либо видом кардиомиопатии? Как Вы боролись с этой болезнью? Расскажите об этом в комментариях , помогите другим читателям своей историей!
«Кардиомиопатии» - сборное понятие, охватывающее обширную группу поражений миокарда, различных по этиологии и патогенезу и объединённых сходством клинический, проявлений. Оно включает различные заболевания миокарда некоронарного и неревматического происхождения, что условно ограничивает эту группу. До сих пор отсутствуют общепринятое определение этого понятия, его нозологический очерченность, систематика и классификация форм.
Исторический обзор
Автор понятия «кардиомиопатия» Бригден (W. Brigden, 1957), предложивший этот термин в кардиопатологии, охарактеризовал его как группу болезней миокарда неизвестной этиологии некоронарного происхождения. Гудвин (J. Goodwin, 1961) и его соавторами, внёсшие большой вклад в учение о Кардиомиопатии, дали этому понятию следующее определение: подострое или хроническое расстройство сердечной мышцы неизвестной или неясной этиологии, часто сопровождаемое вовлечением эндо и перикарда, но не атеросклеротического происхождения. Хадсон (R. В. Hudson, 1970) даёт более расширенное определение: термин «кардиомиопатия» включает все болезни эндокарда, перикарда и миокарда независимо от их функциональной характеристики, распознанного или нераспознанного происхождения.
Не более конкретным является определение, данное ВОЗ (1968): состояния различной, часто неизвестной или неясной этиологии, в которых доминирующими признаками являются кардиомегалия и сердечная недостаточность, исключающие процессы поражения клапанов, коронарных, системных или лёгочных сосудов. Рекомендует термином «кардиомиопатия» определять органопатологию сердца с избирательным поражением миокарда процессами различного характера и генеза, но не воспалительными по морфологии и некоронарными по генезу. Ряд определений других авторов в разных вариантах повторяет основную характеристику понятия, а не его нозологический определение. Эта характеристика либо ограничивает круг поражений миокарда, включаемых в понятие «кардиомиопатии» по признаку неясности этиологии и патогенеза и основных клинико-морфологически признаков, приведённых выше, либо распространяет его на все без исключения разновидности поражений миокарда безотносительно к этиологии и патогенезу. Так, напр., Мак-Кинни (В. McKinney, 1974) включает в понятие «кардиомиопатии» даже опухоли сердечной мышцы и миокардиты, что вызывает возражение со стороны ряда клиницистов и патологов.
В литературе встречается деление Кардиомиопатии на первичные и вторичные, принимаемое и Е. М. Тареевым (1975), не приводящим, однако, принципов такого деления. В действительности принципы эти двояки. Ряд авторов относят к первичным Кардиомиопатии те формы, при которых имеется изолированное поражение миокарда; если болезнь имеет системный характер с вовлечением миокарда лишь как части сложной патологии, то такие Кардиомиопатии - вторичны. Согласно этому принципу к первичным относят формы Кардиомиопатии, этиология которых неизвестна (идиопатические Кардиомиопатии), к вторичным - Кардиомиопатии с установленной или предполагаемой этиологией.
Наличие двух принципов вносит путаницу в систематику Кардиомиопатии, так как первичное по изолированности поражение миокарда может оказаться вторичным по известности этиологии (например, алкогольная Кардиомиопатии) и наоборот. Поэтому ряд авторов рекомендует избегать деления Кардиомиопатии на первичные и вторичные.
Н. А. Белоконь и Я. Л. Рапопорт (1977) предлагают делить Кардиомиопатии на идиопатические и симптоматические. Первые возникают эссенциально и имеют самостоятельное нозологический значение. Вторые являются частным, хотя иногда и выделяющимся по значению, симптомом общего заболевания организма; клиника и патогенез их должны рассматриваться при изучении соответствующих болезней в целом.
Берч (G. Е. Burch, 1972) и некоторые другие авторы употребляют термин «ишемическая кардиомиопатия» в тех случаях, когда главные симптомы застойной Кардиомиопатии похожи на симптомы коронарной болезни и истинную природу страдания нельзя установить без коронарографии (смотри полный свод знаний). В 1976 год в литературе появился термин «гипертоническая кардиомиопатия» для характеристики поражения сердца при артериальной гипертензии, хотя введение такого термина противоречит даже условности понятия «кардиомиопатии», поскольку отсутствие артериальной гипертензии одно из этих условий.
Несмотря на то что позитивное определение понятия «кардиомиопатия» и систематика его форм ещё недостаточно очерчены, а сам термин в его диагностическом значении применяется с известной условностью, представляется наиболее правильным объединить под этим названием первичные заболевания миокарда неясной или спорной этиологии, рассматривая поражение сердца при системных заболеваниях как частное проявление данных болезней.
Отсутствие единства в понимании терминологии не даёт возможности установить истинные статистические показатели распространённости Кардиомиопатии. Так, по секционным данным разных авторов, в Японии с 1958 по 1967 г. Кардиомиопатии выявлена у 44% умерших от сердечно-сосудистых заболеваний, на Мадагаскаре - 23% случаев. В Восточной Африке идиопатическая (застойная) Кардиомиопатии выявлена в 12,2%, а эндомиокардиальный фиброз- в 11,8% случаев; первичные поражения миокарда выявлены в Финляндии в 13,8%, во Франции в 13% аутопсий.
Классификация
Большинство кардиологов считает наиболее удобной для клинический, практики классификацию Гудвина (1966), который делит Кардиомиопатии на четыре группы.
Застойная Кардиомиопатии (синонимы: конгестивная Кардиомиопатии, первичная миокардиальная болезнь). 2. Гипертрофическая Кардиомиопатии: а) диффузная симметричная гипертрофия стенки левого желудочка (без обструкции пути оттока), гораздо реже - правого; б) локальная обструктивная асимметричная гипертрофия, преимущественно верхней части межжелудочковой перегородки и передней стенки левого желудочка (синонимы: обструктивная Кардиомиопатии, идиопатический гипертрофический субаортальный стеноз). 3. Облитерирующая кардиомиопатия (синонимы: эндомиокардиальный фиброз, фибропластический эозинофильный эндокардит Леффлера, африканская Кардиомиопатии, болезнь Беккера). 4. Констриктивная (рестриктивная) Кардиомиопатии- редкая форма, напоминающая по клинический, течению констриктивный перикардит; наиболее частая причина её - амилоидная инфильтрация миокарда, однако встречаются случаи, этиология которых неясна. Кроме того, некоторые авторы выделяют Кардиомиопатии с преимущественным поражением проводящей системы сердца - болезнь Ленегра и болезнь Лева (смотри полный свод знаний Блокада сердца), а также так называемый семейную Кардиомиопатии
Наибольшее клинический, значение в наших широтах имеют две формы - гипертрофическая и застойная Кардиомиопатии; между ними не существует связи в клинический, картине, этиологии, патогенезе и патоморфологии.
На рисунке 1 видно различие между тремя формами Кардиомиопатии Гипертрофическая Кардиомиопатии функционально характеризуется сопротивлением кровенаполнению желудочков в диастоле, анатомически - резкой гипертрофией желудочков (главным образом левого) и значительным уменьшением объёма полости желудочка. При застойной Кардиомиопатии снижается систолическая насосная функция сердца в результате диффузного поражения миокарда и выявляется неспособность желудочка к достаточному опорожнению в систоле; анатомически застойная Кардиомиопатии характеризуется резкой дилатацией желудочков, часто маскирующей небольшую степень гипертрофии, поэтому её называют иногда дилатационной формой Кардиомиопатии Облитерирующая Кардиомиопатии анатомически характеризуется избыточным развитием соединительной ткани в правом или левом желудочке в области верхушки сердца с плотным фиброзом стромы миокарда.
Застойная кардиомиопатии
Застойная кардиомиопатия встречается значительно чаще, чем гипертрофическая, и может быть обнаружена в любом возрасте. Семейный анамнез, как правило, не имеет каких-либо особенностей, значение наследственного фактора в рецессивной или доминантной форме удаётся установить в 10% случаев. Имеются указания, что застойная Кардиомиопатии иногда встречается при семейной атаксии Фридрейха (смотри полный свод знаний Атаксия).
 |
 |  |
Рис. 1. |
||
Патогенез. Существует мнение об отсутствии единого механизма развития болезни, которая, возможно, представляет конечную стадию разных патологический процессов и патогенных воздействий (дефицит витаминов, белка, инфекционные агенты и другие).
Большинство исследователей полагает, что в начальной стадии застойной Кардиомиопатии имеется распространённое повреждение миокарда дистрофического характера, за этим следует стадия компенсаторной гипертрофии, но прогрессирующее повреждение волокон миокарда ведёт к дилатации и недостаточности. Имеются также экспериментальные и клинический, наблюдения, поддерживающие концепцию приобретённого или врождённого дефекта метаболизма клеток миокарда. В основе клинический, проявлений лежит ухудшение контрактильной функции миокарда. Понятие «застойная кардиомиопатия» в известной мере перекрывает понятия «миокардиопатия», «кардиопатия», «миокардоз», «миокардия», «миокардиодистрофия», поскольку дистрофические и некробиотические процессы являются субстратом этой формы Кардиомиопатии
Патологическая анатомия. Для застойной Кардиомиопатии характерно преобладание дилатации полостей сердца над выраженностью гипертрофии. Продолжительность жизни у этих больных отчасти определяется степенью развития компенсаторной гипертрофии миокарда; выраженную степень гипертрофии наряду с дилатацией находят при вскрытии умерших с длительным сроком болезни, слабая степень гипертрофии наблюдается при небольшом сроке болезни или недостаточной компенсации. Наблюдается также определённая корреляция между весом сердца и продолжительностью болезни.
Макроскопически обнаруживают сердце шаровидной формы, вес его колеблется от 350 до 1000 грамм и больше. Гипертрофия миокарда охватывает все камеры сердца с максимальной выраженностью в стенке левого желудочка. Миокард обычно дряблый, тусклый, пронизан белесоватыми прослойками и полями соединительной ткани. Эндокард желудочков и предсердий утолщён локально или диффузно, но незначительно. Клапаны сердца тонкие, блестящие, без признаков эндокардита. Полости желудочков расширены, в них нередко обнаруживают пристеночные тромбы, являющиеся источником тромбоэмболий сосудов мозга. Гистологический картина варьирует в основном в зависимости от длительности болезни.
В ультраструктуре миокардиоцитов не отмечается какой-либо специфики: распространённые повреждения митохондрий в форме набухания, растворения крист, повреждения миофибрилл, появления миелиновых фигур, интрамитохондриального гликогена.
В заключительной стадии поражены обширные участки миокарда обоих желудочков, особенно - левого. В основном выявляются дистрофические и некротические изменения миокардиоцитов, начиная от вакуолизации перинуклеарной зоны цитоплазмы (смотри полный свод знаний Вакуолизация) и до цитолиза (рисунок 2) с полным растворением тел клеток (смотри полный свод знаний Цитолиз). От клеток остаются только следы в виде мелких зёрен липофусцина. В результате образуются ареактивные участки депаренхимизации миокарда (рисунок 3) с так называемой пустой сеткой, в дальнейшем замещаемые соединительной тканью. Ряд мышечных волокон подвергается мелкоглыбчатому и мелкозернистому распаду с образованием фуксинофильного детрита, резорбция которого также заканчивается миофиброзом. Процесс вакуолизации и лизиса распространяется и на клетки эндотелия кровеносных сосудов в очагах поражения. Процесс в целом напоминает дистрофический (деструктивный) миокардит. Нередко обнаруживаются также воспалительные лимфогистиоцитарные инфильтраты с примесью сегментоядерных лейкоцитов; в сочетании с дистрофическими изменениями создаётся картина смешанной формы идиопатического (аллергического) миокардита. Внутриорганные мелкие артерии и артериолы изменяются по типу аллергического васкулита (смотри полный свод знаний) - от фибриноидного некроза стенки (рисунок 4) до облитерирующего панваскулита. Все эти процессы обнаруживаются на фоне распространённых полей кардиосклероза различной зрелости (рисунок 5), подобно миокардитическому кардиосклерозу (смотри полный свод знаний Кардиосклероз), что свидетельствует о прогрессирующем и длительном течении поражения миокарда. В дистрофический и рубцовый процессы вовлечены и различные отделы проводящей системы с миоцитолизом (рисунок 6).
Клиническая картина весьма вариабельна и включает как бессимптомную форму болезни, единственным признаком которой могут быть изменения на ЭКГ, так и тяжёлую картину сердечной недостаточности (смотри полный свод знаний). Как правило, клиницисты наблюдают больных уже в последней стадии заболевания - с синдромом недостаточности кровообращения (смотри полный свод знаний). В этой стадии застойная Кардиомиопатии характеризуется быстрым развитием недостаточности кровообращения как по малому, так и по большому кругу кровообращения, без патогномоничной симптоматики. Часто отмечается рефрактерность и отсутствие стойкого эффекта от активной терапии гликозидами, мочегонными и другими препаратами. Нарушение ритма (мерцательная аритмия, пароксизмальная тахикардия) встречается в 25% случаев. Ещё чаще (практически у всех больных) отмечается желудочковая экстрасистолия; нередко возникают и другие нарушения сердечного ритма и проводимости. В связи с нарушением внутрисердечной гемодинамики, проявляющейся, в частности, в резком замедлении кровотока, возможно формирование тромбов в полости сердца и развитие тромбоэмболических осложнений, которые особенно часто наблюдаются у больных с мерцательной аритмией. В начальных стадиях заболевания больные отмечают одышку при физических нагрузке, тахикардию, в ряде случаев выслушивается протодиастолический ритм галопа (смотри полный свод знаний Галопа ритм). Поздние стадии заболевания характеризуются постоянной одышкой, бледностью кожи, потливостью. Границы сердца расширены, наряду с ритмом галопа выслушивается систолический шум относительной недостаточности митрального клапана, иногда диастолический шум, в частности шум Кумбса, связанный с функциональным стенозом левого атриовентрикулярного отверстия и обусловленный значительной дилатацией левого желудочка.
Наблюдается несколько вариантов клинический, течения застойной Кардиомиопатии. В некоторых случаях кардиомегалия отмечалась в течение многих лет без наличия симптомов недостаточности кровообращения, однако после их появления довольно быстро наступал летальный исход («подстерегающая», «коварная», Кардиомиопатии).
При прогрессирующей форме быстро развивается картина недостаточности кровообращения, завершающаяся летально в течение нескольких недель или месяцев. Некоторые авторы отмечают патогенетическую связь между этой формой и идиопатическим миокардитом (смотри полный свод знаний Миокардит).
При рецидивирующей форме признаки недостаточности кровообращения появляются довольно быстро после начала заболевания, однако иногда в результате своевременного распознавания и лечения наступает ремиссия (месяцы, иногда годы). У больных остаётся кардиомегалия и в разной степени, обычно значительно, снижена толерантность к физических нагрузке. Рецидив болезни может наступить в результате физических нагрузки, инфекционных заболеваний через разные интервалы времени.
Так называемый стабильная Кардиомиопатии отличается тем, что появившиеся признаки недостаточности кровообращения постепенно исчезают, физических возможности больного приближаются к обычным и остаются без изменения в течение ряда лет, несмотря на наличие кардиомегалии и изменений на ЭКГ.
Диагноз основывается на сопоставлении анамнестических и клинический, данных, а также на данных специальных методов исследования. Нередко первым симптомом болезни являются тромбоэмболии во внутренние органы или в мозг из пристеночных тромбов левого желудочка.
Данные ЭКГ у больных Кардиомиопатии обычно неспецифичны: низкий вольтаж QRS, снижение или инверсия зубца Т. Нередко регистрируется патологический зубец Q, наличие которого в сочетании с жалобами на боли в области сердца может быть причиной постановки ошибочного диагноза инфаркта миокарда. На ЭКГ иногда имеются признаки гипертрофии левого, правого или обоих желудочков. Внезапное, как бы беспричинное появление экстр асистолии (смотри полный свод знаний) или тахикардии (смотри полный свод знаний) может быть первым признаком Кардиомиопатии Характерно нарушение атриовентрикулярной и внутри желудочковой проводимости; чаще встречается блокада левой ножки предсердно-желудочкового пучка (пучка Гиса), редко - полная блокада (смотри полный свод знаний Блокада сердца).
На векторкардиограмме выявляются признаки некроза в горизонтальной проекции петли QRS; отмечена в некоторых случаях динамика псевдонекротических изменений. Характерны также высокая волна А и соотношение А/Н более 15%. А На фонокардиограмме тон ослаблен, регистрируется протодиастолический ритм галопа с предсердным (S4) и желудочковым (S5) тоном, систолический шум. Систолический шум митральной регургитации при Кардиомиопатии чаще всего обусловлен дилатацией левого желудочка и нарушением функции сосочковых мышц. Диагностическим признаком является уменьшение систолического шума с уменьшением проявлений сердечной недостаточности и размеров сердца (систолический шум при ревматическом пороке не уменьшается с улучшением функции сердца).
При рентгенологическое исследованиях кардиомегалия (рисунок 7) выявляется у 98,6% больных, при рентгенокимографическом исследовании - снижение сократительной функции сердца. Ангиографические исследования выявляют резкое снижение фракции выброса, которая может быть ниже 30%, увеличение конечных диастолического и систолического объёмов вместе с повышением конечного диастолического давления в левом желудочке и снижением сердечного выброса.
При эхокардиографическом исследовании выявляются признаки диффузного поражения миокарда: резкая дилатация желудочков, снижение сократительной функции миокарда. Определённые изменения происходят и при регистрации эхокардиограммы митрального клапана; обе створки клапана хорошо видны, располагаются в противофазе (так называемый рыбий зев), нередко выявляется сужение раннего диастолического и пресистолического пиков митрального клапана и формирование ступеньки в среднем и верхнем отделах нисходящего отрезка пресистолического пика (рисунок 8). Для застойной Кардиомиопатии характерна резкая дилатация камер сердца, преобладающая над гипертрофией, увеличение конечных систолического и диастолического размеров, снижение ряда показателей гемодинамики, в первую очередь ударного объёма. При сравнении степени и скорости укорочения циркулярных волокон миокарда выявляется значительное снижение первого и увеличение второго показателя.
Лабораторные данные не имеют характерных признаков. Снижение содержания альбумина и увеличение содержания гамма-глобулина, увеличение содержания билирубина и натрия, гипокалиемия и умеренная полицитемия объясняются сердечной недостаточностью.
Чаще всего приходится проводить дифференциальный диагноз между застойной и гипертрофической Кардиомиопатии, ишемической болезнью сердца (смотри полный свод знаний), приобретёнными и врождёнными пороками сердца (смотри полный свод знаний Пороки сердца врождённые, Пороки сердца приобретённые), с миокардитом (смотри полный свод знаний) и вторичными поражениями миокарда. В связи с тем, что патогномоничные признаки застойной Кардиомиопатии отсутствуют, диагноз приходится ставить методом исключения. Сравнительно большую диагностическую ценность имеют данные эхокардиографии, хотя и они не строго специфичны.
 |
 |  |
Рис. 8. |
||
Лечение. Обязательно исключение алкоголя, повышение содержания витаминов в питании больных. Особое внимание обращается на выявление системных, инфекционных, сердечно-сосудистых заболеваний и соответствующее лечение; больным с ожирением необходимо снижение веса.
Благотворно действует длительный постельный режим (не менее 6 месяцев и до одного года). Переход к активному состоянию должен быть крайне постепенным. Постельный режим необходимо назначать как можно раньше, до появления признаков недостаточности кровообращения.
При назначении сердечных гликозидов (смотри полный свод знаний) следует соблюдать осторожность, так как у больных Кардиомиопатии часто бывает повышена к ним чувствительность и интоксикация сердечными гликозидами может проявиться даже при небольших дозах, особенно если предшествовало лечение калий-уретическими препаратами. Лечение препаратами дигиталиса начинают с назначения малых доз и проводят под тщательным клинический, и электрокардиографическим контролем. Из мочегонных препаратов отдаётся предпочтение тем, которые не вызывают значительного нарушения электролитного баланса (фуросемид); одновременно назначают соли калия. Лечение нарушений ритма сердца является одним из существенных компонентов в терапии Кардиомиопатии
В отношении применения антикоагулянтов нет единого мнения, так как и при длительном приёме антикоагулянтов случаются тромбоэмболии. Назначают средства, снижающие агрегацию тромбоцитов (например, дипиридамол и другие).
В отдельных случаях удаётся получить удовлетворительные результаты от длительного применения препаратов кортикостероидных гормонов в средних дозах (30-40 миллиграмм преднизолона в сутки). При необходимости применяют оксигенотерапию.
Перикардэктомию (смотри полный свод знаний) иногда применяют при застойной Кардиомиопатии, протекающей с симптомами констриктивного перикардита.
Прогноз для жизни больных тяжёлый. Более благоприятный прогноз у больных с повышенным АД, чем с нормальным или пониженным. Наблюдалось, что после появления признаков недостаточности кровообращения больной живёт 2-3 года; в случаях раннего выявления заболевания возможны длительные (иногда до 5 лет) ремиссии.
Гипертрофическая кардиомиопатия
Гипертрофическая кардиомиопатия у 1/3-1/4 больных семейный анамнез выявляет некоторую роль наследственности (аутосомно-доминантное наследование).Патогенез
Предполагают, что в основе патогенеза гипертрофической Кардиомиопатии лежит врождённая неспособность формирования нормальных миофибрилл. Связь с перенесённым интеркуррентным заболеванием почти всегда отсутствует.
Различают так называемый диффузную и локальную форму гипертрофической Кардиомиопатии Диффузная форма похожа на сердечную форму мышечной дистрофии, родственную dystrophia myotonica с недостаточной релаксацией мышц скелета. Сочетание гипертрофической Кардиомиопатии с семейной атаксией Фридрейха встречается реже, чем при застойной Кардиомиопатии Существование таких случаев даёт основание думать о возможных элементах общности в этиологии застойной и гипертрофической Кардиомиопатии. Некоторые исследователи выявили изменения в физиологии мышечного сокращения: изменение внутриклеточного потенциала действия, подавление процесса реполяризации с редукцией её скорости, но с нормальным потенциалом покоя. В ряде случаев выявлены также заметные изменения в физиологии сокращения скелетных мышц и развитие выраженной миопатии скелетных мышц. Постоянное перерастяжение предсердий и фиброз миокарда желудочков иногда приводят к дилатации всех полостей и к развитию сердечной недостаточности, началом которой нередко является аритмия (фибрилляция предсердий), затем присоединяется увеличение печени, отёк лёгких. При развитии сердечной недостаточности гипертрофическую Кардиомиопатии трудно отличить от застойной.
Патологическая анатомия. Гипертрофическая кардиомиопатия без обструкции характеризуется равномерным утолщением стенки левого желудочка и межжелудочковой перегородки; размер полости желудочка нормальный или уменьшен.
Наиболее существенна, однако, не общая гипертрофия сердца, а диспропорция между общим весом сердца и весом левого желудочка. Полости предсердий, особенно левого, дилатированы. В редких случаях поражаются преимущественно правые отделы сердца.
При гипертрофической Кардиомиопатии с обструкцией диффузная гипертрофия стенки левого желудочка сочетается с диспропорциональной гипертрофией верхних 2/3 межжелудочковой перегородки; это вызывает субаортальное сужение пути оттока крови левого желудочка, называемое обструкцией или стенозом (отсюда часто употребляемый синоним идиопатический гипертрофический субаортальный стеноз). Как правило, имеется также патология передней створки митрального клапана. Сосочковая мышца этой створки укорочена, прикреплена более высоко, сама створка утолщена и прикрывает пути оттока левого желудочка. В поздней систоле передняя створка смыкается с межжелудочковой перегородкой, вызывая позднюю систолическую обструкцию. Отсюда другое название заболевания - митрогенный субаортальный стеноз. Иногда встречается фиброзное утолщение эндокарда межжелудочковой перегородки и соприкасающихся краёв митрального клапана, что является показателем длительного существования обструкции пути оттока крови левого желудочка.
Гистологический исследование выявляет резко гипертрофированные мышечные волокна, короткие и широкие, с уродливыми гиперхромными ядрами. От вторичных функциональный гипертрофий сердечной мышцы (при гипертонической болезни, врождённых и приобретённых пороках) идиопатическая гипертрофия, особенно асимметричная локальная её разновидность, отличается атипизмом общей микроструктуры миокарда вследствие нарушения взаимной ориентации мышечных волокон; они располагаются хаотично, под углом друг к другу, образуют завихрения вокруг соединительнотканных прослоек. Иногда миоциты образуют своеобразные мышечные узлы, включённые в мышечную ткань обычного строения, что даёт основание для представления о них как о пороках развития - гамартомах (рисунок 9). Этот атипизм иногда виден и на поверхности анатомических разрезов участков локальной гипертрофии. Обычна картина дистрофии мышечных клеток с вакуолизацией перинуклеарных зон.
Выраженный кардиосклероз отсутствует; всегда отмечается некоторая степень фиброза в виде увеличения коллагеновых волокон. Мышечные волокна богаты гликогеном, как и при всякой гипертрофии, в них высокое содержание дегидрогеназы соответственно увеличению числа митохондрий. Много лизосом, липидов нет.
При электронной микроскопии выявляются нежные миофибриллы и избыточное количество митохондрий (митохондриоз). Отмечается повреждение митохондрий в форме уменьшения плотности матрикса. При ультраструктурных исследованиях Ферранс (V. Ferrans, 1972) и другие авторы обнаружили атипизм расположения миофиламентов в миофибриллах.
Диффузная гипертрофическая кардиомиопатия (идиопатическая гипертрофия миокарда).
Клинические симптомы: одышка, боли сжимающего характера в груди, обмороки, на поздних стадиях - симптомы застойной сердечной недостаточности. Систолический шум непостоянен, не имеет характерных особенностей, чаще выявляется на поздних стадиях заболевания при дилатации левого желудочка и развитии относительной недостаточности митрального клапана. На поздних стадиях заболевания нередко наблюдаются самые разнообразные нарушения ритма сердца, а также проводимости (преимущественно внутрижелудочковой и предсердно-желудочковой). рентгенологическое исследование выявляет увеличение сердца в основном за счёт левого желудочка. На ЭКГ регистрируются признаки гипертрофии левого желудочка. Эхокардиография позволяет обнаружить выраженную гипертрофию межжелудочковой перегородки и задней стенки левого желудочка без парадоксального движения створки митрального клапана в систолу.
Диагноз ставят при наличии диффузной гипертрофии миокарда (преимущественно левого желудочка), подтверждённой данными рентгенологическое, электрокардиографического и эхокардиографического исследований в сочетании с анамнестическими указаниями на обморочные состояния, сердечную недостаточность, нарушение ритма и проводимости сердца. При установлении диагноза необходимо исключить другие патологический состояния, которые могут вести к выраженной гипертрофии миокарда (артериальная гипертензия и другие).
Лечение. Назначают блокаторы бета-адренергических рецепторов (анаприлин, обзидан в дозе от 80 до 200 миллиграмм в сутки и другие препараты этой группы). При появлении мерцательной аритмии и недостаточности кровообращения проводится лечение застойной сердечной недостаточности. Препараты группы наперстянки обычно малоэффективны, в связи с чем на первый план нередко выступает лечение мочегонными средствами,
Локальная асимметричная обструктивная гипертрофическая кардиомиопатия (идиопатпческий гипертрофический субаортальный стеноз).
Клинические симптом ы. Наиболее характерными признаками являются одышка, обмороки, головокружение, боли в области сердца, учащение сердечных сокращений без связи с физической нагрузкой. Боль обычно носит стенокардический характер; применение нитроглицерина оказывает чёткий и быстрый эффект. Пульс частый, может быть дикротическим, как при аортальной недостаточности, но пульсовое давление обычно невелико. Верхушечный толчок - приподнимающий, пальпируется в пятом межреберье на 1-2 сантиметров кнаружи от среднеключичной линии и часто более латерально, нередко носит двойной характер. У больных с синусовым ритмом может наблюдаться выраженная пульсация сонных артерий. Аускультативно: I тон без характерных особенностей, иногда определяется систолический щелчок у левого края грудины. Почти во всех случаях регистрируется среднечастотный систолический шум, интенсивность которого постепенно увеличивается к середине систолы и также постепенно уменьшается к концу её. Шум наиболее выражен у левого края грудины в третьем четвёртом межреберье или несколько медиальнее верхушки. Обычно шум носит грубый характер, реже бывает мягким, напоминающим так называемый функциональные шумы, встречающиеся у детей.
Интенсивность систолического шума часто варьирует спонтанно от удара к удару, при дыхании, в различные дни исследования. При проведении физиологический и медикаментозных проб (с амилнитритом, изопротеренолом, бета-блокаторами), связанных с изменением нагрузки на сердце и влияющих на сократительную способность миокарда, изменяется интенсивность систолического шума. В целом шум усиливается с уменьшением венозного притока и уменьшением конечного диастолического объёма или когда усиливается сократительная способность миокарда. Ранний диастолический шум не характерен для больных с локальной обструктивной гипертрофической Кардиомиопатии и обусловлен аортальной регургитацией, возникающей вследствие деформации устья аорты в результате резкой гипертрофии межжелудочковой перегородки, что ведёт к неполному смыканию створок аортального клапана во время диастолы.
Течение заболевания нередко осложняется разными нарушениями ритма сердца и проводимости. При развитии мерцательной аритмии нередко наблюдается образование тромбов в полостях левого отдела сердца с развитием тромбоэмболических осложнений. На поздних стадиях заболевания развивается сердечная недостаточность, однако многие больные не доживают до поздних стадий, внезапно умирая (по-видимому, от фибрилляции желудочков).
На фонокардиограмме, зарегистрированной над верхушкой сердца, нередко определяется интервал (от 0,02 до 0,08 секунд) между закрытием митрального клапана (I тон) и началом систолического шума, а также между завершением шума и закрытием аортального клапана. У больных с синусовым ритмом более чем в 50% случаев регистрируется тон предсердия (IV тон) с максимумом на верхушке; интервал между началом зубца Р на ЭКГ и началом IV тона в среднем составляет 0,12 секунд (чаще прослушивается у больных с выраженной клинический, симптоматикой).
 |
 |  |
Рис. 11. |
||
Характерным на ЭКГ является наличие признаков гипертрофии левого желудочка в подавляющем большинстве случаев; признаки сочетанной гипертрофии правого и левого желудочков встречаются значительно реже. При гипертрофии межжелудочковой перегородки более чем в 50% случаев регистрируется патологический зубец Q (в II-III и V4-V6 отведениях). Весьма нередки депрессия сегмента S Т и инверсия зубца Т в боковых отведениях. У больных с длительным течением заболевания и в старшем возрасте определяются признаки дилатации левого предсердия.
Рентгенологическое данные о конфигурации и объёме сердца (рисунок 10) весьма вариабельны и зависят от давности заболевания. В большинстве случаев, в том числе у детей, объем сердца увеличен. По контурам сердца определяются признаки гипертрофии левого желудочка, реже дилатации левого желудочка и предсердия, сочетание гипертрофии или дилатации левого желудочка с дилатацией восходящей аорты.
При катетеризации сердца выявляется динамический характер обструкции путей оттока левого желудочка: наличие градиента давления (перепад давления) между полостью левого желудочка и начальной частью аорты - признак стеноза устья аорты.
Ангиография выявляет уменьшение конечных систолического и диастолического размеров левого и правого желудочков. Характерен так называемый двухкамерный левый желудочек; этот феномен особенно чётко виден в период систолы сердца, когда гипертрофированный участок межжелудочковой перегородки приближается к стенке левого желудочка, который приобретает форму песочных часов. Отмечается градиент давления между проксимальным и дистальным отделами так называемый двухкамерного желудочка, причём величина этого градиента пропорциональна степени подклапанного стеноза. При длительном течении заболевания и развитии миогенной дилатации левого желудочка градиент давления исчезает.
Кинеангиографическое исследование в левой передней косой проекции сердца выявляет в период систолы движение передней створки митрального клапана вперёд к перегородке, в путь оттока крови (характерный признак при локальной асимметричной Кардиомиопатии).
На эхокардиограмме обычно регистрируется характернейший признак - парадоксальное движение передней створки митрального клапана в период систолы к перегородке (рисунок 11). Выявляются три типа движения митральной створки в покое: 1) полное и постоянное движение створки в подавляющем большинстве сокращений сердца с прилеганием створки к межжелудочковой перегородке; 2) частичное и непостоянное движение только в единичных сокращениях; 3) отсутствие парадоксального движения. При втором и третьем типах движения провокации с пробой Вальсальвы и вдыханием амилнитрита усиливают или вызывают парадоксальное движение створки. Эхокардиографические критерии следующие: сужение пути оттока, смещение митрального клапана к перегородке, выраженное утолщение перегородки.
Величина отношения толщины задней стенки левого желудочка к толщине перегородки, превышающая 1: 3, характеризует выраженную асимметричную гипертрофическую Кардиомиопатии Общая функция левого желудочка при этом заболевании гипердинамична, перегородка гиподинамична (понижены скорость её сокращения и утолщение в систолу). Повышенная функция стенки левого желудочка, вероятно, обусловлена компенсированием недостаточной деятельности перегородки. Часто с движением вперёд передней створки регистрируется также и движение к перегородке задней створки митрального клапана и хорд сосочковых мышц. Характерным эхокардиографическим признаком, по к-рому судят о сужении пути оттока, является своеобразное движение полулунных заслонок аортального клапана, которые в случае тяжёлой обструкции пути оттока почти полностью закрываются в систолу, а при менее выраженной обструкции двигаются в медиальном направлении.
Диагноз локальной асимметричной обструктивной гипертрофической Кардиомиопатии ставят на основании клинический, данных (указания на обмороки в анамнезе, приступы ангинозных болей, тахикардия, увеличение сердца, систолический шум нарастающе-убывающего характера, нарушения ритма сердца) в сочетании с данными рентгенологическое исследования, выявляющего гипертрофию левого желудочка сердца. Наиболее характерны электрокардиографические изменения - признаки гипертрофии левого желудочка и особенно межжелудочковой перегородки. Очень большое значение имеют данные эхокардиографического исследования, которые позволяют выявить асимметрический характер гипертрофии левого желудочка, и, в частности, неравномерную гипертрофию межжелудочковой перегородки, а также аномальный характер движения створок митрального и аортального клапанов.
Наиболее ценную диагностическую информацию даёт зондирование сердца, позволяющее выявить характерное изменение полости левого желудочка («песочные часы») и наличие градиента давления между проксимальным и дистальным отделами левого желудочка.
Лечение направлено на предупреждение прогрессирования обструкции и борьбу с отдельными симптомами заболевания. Медикаментозное лечение заключается в основном в применении блокаторов бета-адренергических рецепторов. Пропранолол (обзидан, анаприлин) наиболее эффективен у больных без градиента давления либо с лабильным, латентным градиентом давления (проявляющимся после провокации) и не эффективен при стойком градиенте давления в покое: стабильное улучшение состояния отмечено почти в 100% случаев у больных с латентным градиентом давления, у больных со стойким градиентом - лишь в 36% случаев. Бета-блокаторы значительно уменьшают кардиалгию, уменьшают или снимают тахикардию. Вместе с тем есть наблюдения, что пропранолол в дозе, оказывающей антиаритмический эффект, не защищал больных от внезапной смерти. Необходимо длительное применение антикоагулянтов непрямого действия не только у больных с постоянной формой, но и с пароксизмами мерцательной аритмии в дозах, достаточных для поддержания протромбинового индекса примерно на половине нормальной величины. Частоту сердечных сокращений следует поддерживать на уровне, по возможности близком к нормальному, при помощи блокаторов бета-адренергических рецепторов или сочетания их с сердечными гликозидами. Приём препаратов группы наперстянки без бета-блокаторов может привести к ухудшению состояния больного из-за увеличения степени функциональный компонента сужения пути оттока левого желудочка.
Лечение сердечной недостаточности проводится соответствующими средствами. При этом необходимо иметь в виду: 1) появление признаков недостаточности кровообращения по малому или большому кругу не является противопоказанием для назначения бета-блокаторов; 2) сердечные гликозиды не противопоказаны при мерцательной аритмии, однако назначение их при локальной обструктивной Кардиомиопатии противопоказано, так как они усугубляют обструкцию пути оттока; 3) сердечные гликозиды в сочетании с большими дозами бетаблокаторов могут оказаться причиной критического уменьшения числа сокращений сердца.
При осложнении септическим эндокардитом проводится антибактериальная и противовоспалительная терапия.
Больные обычно хорошо переносят беременность, терапия пропранололом не оказывает отрицательного влияния на сокращения сердца плода; содержание пропранолола в материнском молоке незначительно и не может отрицательно сказаться на организме новорожденного.
Предложен ряд оперативных методов, устраняющих обструкцию: через трансаортальный доступ рассекают гипертрофированную межжелудочковую перегородку в направлении к верхушке сердца в целях прерывания циркулярно ориентированных мышечных и нервных волокон на основании сердца, чем достигается препятствие для преждевременного сокращения пути оттока левого желудочка; используют комбинированный доступ через аорту и левый желудочек для иссечения части межжелудочковой перегородки; операции резецирования участка межжелудочковой перегородки в области наиболее выраженной гипертрофии доступом через правый желудочек; протезирование митрального клапана как средство, исключающее недостаточность митрального клапана и обструкцию пути оттока. Приняты следующие показания к операции: тяжёлое состояние и отсутствие эффекта от лечения блокаторами бета-адренергических рецепторов, значительный градиент давления между частями так называемый двухкамерного левого желудочка в покое или резко увеличивающийся градиент давления при провокациях (физ. нагрузка, приём нитроглицерина). Высокая смертность и большое количество осложнений пока ограничивают оперативное вмешательство.
Течение и исход обструктивной локальной гипертрофической Кардиомиопатии нельзя признать благоприятным, несмотря на ряд наблюдений, отмечающих длительный период стабильного состояния больных, Внезапная смерть - нередкий исход болезни, причём её наступление не связано с тяжестью течения болезни. Причина смерти - фибрилляция желудочков и острая сердечная недостаточность.
В течении болезни выявлен ряд закономерностей: между выявлением систолического шума и появлением других клинический, симптомов проходит около 10 лет; больные старшей возрастной группы имеют более тяжёлую клинический, симптоматику, что предполагает прогрессирующий характер заболевания; корреляции между интенсивностью систолического шума, выраженностью обструкции и тяжестью клинический, картины не выявлено; из числа больных, оставшихся в живых в период наблюдения, в 83% случаев состояние оставалось без изменений либо улучшалось; смерть больных обычно внезапная; связи между возрастом, определённой симптоматикой и внезапной смертью не выявлено; гипертрофическая Кардиомиопатии редко завершается дилатацией сердца с развитием сердечной недостаточности.
Прогноз определяется длительностью периода стабильного состояния; чем этот период больше (при небольшом подъёме конечного диастолического давления), тем более благоприятен прогноз.
Облитерирующая кардиомиопатии
Облитерирующая кардиомиопатия характеризуется облитерацией полости желудочков соединительной (фиброзной) тканью или пристеночным тромбом. Эта форма Кардиомиопатии редко встречается в наших широтах и наиболее распространена в странах Африки. Заболевание эндемически распространено в Уганде и Нигерии, редко отмечается в пограничных с Восточной Африкой областях и отсутствует в Южной Африке.
Этиология неизвестна. Частое обнаружение высоких титров антител к возбудителю малярии позволяет предположить нарушение в иммунологический статусе организма, перенёсшего малярию, что может являться важным звеном в патогенезе облитерирующей Кардиомиопатии
Патологоанатомически характерно избыточное развитие соединительной ткани в правом или левом желудочках в области верхушки сердца, на задней стенке левого желудочка с вовлечением задней створки митрального клапана. В биоптатах миокарда выявляются фиброз стромы миокарда, плотный эндокардиальный коллаген, очаги субэндокардиального некроза.
Клинически при локализации облитерации в правом желудочке сердца выявляется синдром поражения правого желудочка, включающий повышение системного венозного давления, увеличение размера печени и асцит. Обычно прослушивается трёхчленный ритм, систолический шум появляется вследствие недостаточности трёхстворчатого клапана. Может обнаруживаться выпот в полость перикард в результате повышения давления в венах перикарда. На рентгенограмме - увеличение правого желудочка. При катетеризации сердца давление в правом желудочке, предсердии, лёгочном стволе оказывается одинаковым и на записи по форме и амплитуде не отличается. Ангиокардиограмма выявляет следующие изменения: сглаженную верхушку сердца с расширенным и пульсирующим основанием, рефлюкс трёхстворчатого клапана и большое правое предсердие с выступающей верхней полой веной.
При поражении левого желудочка и створки митрального клапана образуется митральная недостаточность. Прослушивается систолический шум и может регистрироваться тон открытия, обусловленный движением передней створки митрального клапана. На рентгенограмме - выступающий лёгочный ствол и гипертензия малого круга кровообращения. Левое предсердие может быть увеличено.
Дифференциальный диагноз с ревматическим пороком сердца можно провести только методом ангиографии: при Кардиомиопатии соответственно поражению верхушки сердца отмечается её деформация, недостаточность митрального клапана редко выражена значительно.
Лечение облитерирующей Кардиомиопатии заключается в лечении тяжёлой сердечной недостаточности, чаще по правожелудочковому типу. Для удаления асцитической жидкости назначают диуретики, ограничивают приём жидкости. Дигиталис не адекватен, так как патологический изменения носят фиброзный характер с облитерацией полости сердца. При возникновении мерцания предсердий назначается дигоксин. Антикоагулянты назначают для профилактики эмболий. Протезирование клапана целесообразно лишь в случаях с превалированием митральной недостаточности над облитерацией полости и при условии, что нарушения гемодинамики обусловлены не эндомиокардиальными изменениями, а митральной недостаточностью.
Констриктивная кардиомиопатия
Констриктивная кардиомиопатия относится ко вторичным кардиомиопатиям, хотя в ряде случаев этиология её остаётся неясной. Она развивается чаще всего при амилоидозе (смотри полный свод знаний) и гемосидерозе (смотри полный свод знаний), узелковом периартериите (смотри полный свод знаний Периартериит узелковый).
Патологическая анатомия. Поражение сердца при кардиомиопатии связано с накоплением в интерстициальной ткани амилоида или гемосидерина вокруг сосудов с последующим фиброзом и деструкцией мышцы сердца. Характерным признаком является нарушение растяжимости стенок камер сердца при нормальном объёме левого желудочка и толщины его стенки, повышение ригидности стенки камер; в результате происходит нарушение расслабления и уменьшение силы сокращения сердца.
Клиника и диагноз. При амилоидозе поражение сердца и недостаточность кровообращения развиваются постепенно, исподволь, часто по правожелудочковому типу. Изменения ЭКГ нехарактерны: встречаются нарушения проводимости разной степени, мерцание предсердий, низкий вольтаж QRS и зубца Т. Важным диагностическим признаком является выявление амилоида в биоптатах других тканей (языка, кожи, почек и другие).
При гемосидерозе поражение сердца с развитием выраженной недостаточности встречается довольно редко и обусловлено как прямым отложением гемосидерина в мышце сердца, так и изменением биохимический процессов в клетках ткани сердца.
Развиваются недостаточность кровообращения в большом круге и следующий симптомокомплекс: кардиомегалия, ритм галопа, мерцание предсердий, цианоз, асцит, отеки; нередко возникают аритмии, нарушение проводимости. Диагноз облегчается при выявлении повышенного содержания желёз а в сыворотке крови и при исследовании биоптатов печени, костного мозга, кожи.
Дифференциальная диагностика проводится с констриктивным перикардитом (смотри полный свод знаний). У больных с перикардитом при зондировании конечное диастолическое давление в левой и правой половинах сердца либо одинаковое, либо разница не превышает 3 миллиметров ртутного столба; при констриктивной Кардиомиопатии давление в левой половине значительно выше, чем в правой. Достоверным диагностическим методом является неинвазивный метод измерения времени систолического интервала: у больных с перикардитом систолический интервал в пределах нормы, при констриктивной Кардиомиопатии этот показатель значительно превышает норму.
Лечение. Недостаточность кровообращения развивается на поздних стадиях констриктивной кардиомиопатии, и лечение её заключается в проведении обычных терапевтических мероприятий. При применении мочегонных средств нежелательно достигать обильного диуреза, так как у этих больных необходимо достаточно высокое давление наполнения желудочков для адекватного выброса из них. Часто выявляется рефрактерность к сердечным гликозидам.
Семейная кардиомиопатии
Заболевание впервые описано Эвансом (J. Н. Evans, 1949); в дальнейшем сделан ряд наблюдений в трёх поколениях.
Считается, что заболевание передаётся по аутосомно-доминантному типу с высокой степенью передачи; не обнаружено зависимости от пола.
На основании наличия или отсутствия повышения сывороточных ферментов выделяют две формы семейной Кардиомиопатии Замечено, что подобные биохимический изменения не наблюдаются при несемейной Кардиомиопатии Повышение активности сывороточных ферментов у здоровых членов семьи может свидетельствовать о доклинической стадии этого заболевания. Найден также избыток различных ферментов в межжелудочковой перегородке сердца у лиц, оперированных по поводу гипертрофического субаортального стеноза, и предполагается, что в крови также имеется избыток этих ферментов.
Патологическая анатомия. При аутопсии обнаруживается гипертрофия сердца при интактных клапанном аппарате и крупных коронарных артериях, иногда мышечный субаортальный стеноз. Кардиомегалии может не быть, конфигурация сердца иногда напоминает форму, которая развивается при пороке митрального клапана.
Гистологически - диффузный фиброз, дистрофия и гипертрофия мышечных волокон, изредка хронический воспаление миокарда или обструктивные изменения мелких коронарных сосудов, связанные с гипертрофией средней оболочки и фиброзом интимы. Возможно отложение гликогена в миокарде. Не исключено, что в ряде случаев заболевание является лёгкой формой гликогеноза сердца.
Клинически заболевание проявляется обычно на 10-20-м году жизни: появляется одышка при физических нагрузке, ощущение пульсации в грудной клетке, обмороки. Наиболее часты нарушения ритма, внутрижелудочковой проводимости (блокада левой и правой ножки предсердно-желудочкового пучка, передний левый гемиблок). Нередко выявляется синдром Вольффа-Паркинсона-Уайта (смотри полный свод знаний Вольффа-Паркинсона - Уайта синдром), на ЭКГ - патологический зубец Q. Нередко возникают пароксизмальная тахикардия, предсердная и желудочковая экстрасистолия, мерцание предсердий.
Возможен синдром Адамса-Стокса-Морганьи и внезапная смерть (смотри полный свод знаний Морганьи-Адамса-Стокса синдром). Заболевание обычно прогрессирует и завершается развитием тяжёлой сердечной недостаточности
Большинство исследователей считает, что семейная Кардиомиопатии не единое заболевание, а группа различных нозологический форм. Например, описано много случаев семейной формы локальной обструктивной гипертрофической Кардиомиопатии
Диагноз труден, т.к. нет специфических проявлений, необходимо исключение пороков сердца, миокардита и других заболеваний сердца. Весьма важен семейный анамнез и клинический, обследование всех членов семьи. Предполагается, что семейная Кардиомиопатии встречается чаще, чем это зарегистрировано, так как у больных молодого возраста изменения в сердце обычно относят к ревматическому процессу, а у пожилых - к атеросклеротическому поражению коронарных артерий сердца или связывают с артериальной гипертензией. Наиболее существенный диагностический признак - кардиомегалия, но в ряде случаев она не обнаруживается.
Лечение не имеет определённой схемы, патогенетическая терапия не разработана. Сердечные и другие средства назначаются в зависимости от формы поражения сердца (застойная, гипертрофическая и другие), а также от тяжести явлений сердечной недостаточности.
Прогноз неопределённый. Даже при бессимптомном течении может наступить внезапная смерть в молодом возрасте или резкое ухудшение при благоприятном течении заболевания. И, напротив, даже при обмороках и аритмиях возможна длительная стабилизация состояния. Необходимо динамическое наблюдение за практически здоровыми членами семей, в которых были или есть больные Кардиомиопатии
Вас категорически не устраивает перспектива безвозвратно исчезнуть из этого мира? Вы не желаете закончить свой жизненный путь в виде омерзительной гниющей органической массы пожираемой копошащимися в ней могильными червями? Вы желаете вернувшись в молодость прожить ещё одну жизнь? Начать всё заново? Исправить совершённые ошибки? Осуществить несбывшиеся мечты? Перейдите по ссылке:
Кардиомиопатия представляет собой не одно, а целый ряд заболеваний. Терапия в каждом конкретном случае зависит от факторов, повлекших развитие патологии. Как правило, прогноз при данном диагнозе неблагоприятный. Болезнь приводит к стремительному развитию сердечной недостаточности, аритмии, тромбозу сосудов.
Количество летальных случаев также крайне велико. В течение 5 лет после возникновения патологии умирает примерно 20–30 процентов пациентов. Именно поэтому важно не только изучить термин кардиомиопатия, что это такое, но и понимать, как предупредить или замедлить развитие заболевания.
Что такое кардиомиопатия?
Это название объединяет в себе несколько типов патологий, приводящих к структурным и функциональным изменениям сердца. Этиологические причины некоторых кардиомиопатий не ясны вовсе, а ряд других возникает по понятным обстоятельствам.
Кардиомиопатия (код по МКБ 10 - I42) не связана с течением воспалительного процесса, развитием опухоли или ишемической болезнью. Однако зачастую симптоматическая картина заболевания схожа с проявлениями иных нарушений работы сердца.
Кардиомиопатия, диагностика которой представляет достаточно сложный процесс, предполагает предварительное исключение следующих состояний:
- врожденных пороков сердечной мышцы, клапанов или сосудов;
- артериальной гипертензии (повышения давления);
- перикардита;
- миокардита и др.
Классификация по типу изменений, происходящих с сердцем
 Ранее кардиомиопатия сердца именовалась миокардиодистрофией. Однако в 1957 году был утвержден современный термин. В течение последующих лет медики изучали особенности болезни. Благодаря их работе были выявлены и собраны в классификацию различные виды кардиомиопатий, однако изучены все они были лишь к 2006 году.
Ранее кардиомиопатия сердца именовалась миокардиодистрофией. Однако в 1957 году был утвержден современный термин. В течение последующих лет медики изучали особенности болезни. Благодаря их работе были выявлены и собраны в классификацию различные виды кардиомиопатий, однако изучены все они были лишь к 2006 году.
Кардиомиопатия, классификация которой включает множество типов заболевания, проявляется в виде различных изменений в сердечной мышце. Исходя из этого выделяются:
- дилатационная;
- гипертрофическая;
- рестриктивная;
- обструктивная кардиомиопатия;
Подобная кардиомиопатия встречается весьма часто и занимает 3-е место среди причин возникновения сердечной недостаточности. Представляет собой поражение миокарда, выраженное в появлении растяжения (дилатации) сердечных полостей. Это сопровождается нарушениями систолической функции левого желудочка, но без гипертрофии (увеличения) стенок. Характерными особенностями при диагностике являются:
- фракция выброса левого желудочка сокращается до 45–50 процентов и ниже;
- растяжение полости левого желудочка достигает 6–7 сантиметров.
Диагноз наиболее часто обнаруживается у молодых людей. Ему более подвержены мужчины, чем женщины (соотношение примерно 1:5).

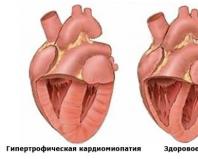
Изменения в сердце при различных кардиомиопатиях
Зачастую встречается у молодых людей, занимающихся активными видами спорта. Внезапная смерть от кардиомиопатии такого типа - не редкость. В частности именно из-за данного заболевания прямо на поле скончался известный футболист из Венгрии М. Фехер.
Патология проявляется в утолщении стенок сердечной мышцы (гипертрофии). Возникает вследствие мутации генов, ответственных за производство белковых соединений, необходимых для формирования миокарда. Для заболевания характерны:
- утолщение миокарда более чем на 1,5–1,7 сантиметра;
- имеет ассиметричный характер;
- изменения затрагивают перегородку между желудочками, приводя к увеличению ее размера до 3,5–4 сантиметров;
- преимущественное поражение левого желудочка (не всегда);
- хаотичное расположение мышечных волокон в сердечной ткани;
- мутационный процесс начинается в основном в детском возрасте, а обнаруживается в пубертатный период или в зрелости.
 Особая форма кардиомиопатии, выражающаяся в потере эластичности эндокарда (внутренней оболочки сердечной мышцы). Преимущественно затвердение становится последствием фиброза тканей или инфильтративных болезней. Является причиной нарушения поступления крови в камеры сердца. В дальнейшем это приводит к растяжению стенок желудочков, и вследствие этого - к развитию сердечной недостаточности.
Особая форма кардиомиопатии, выражающаяся в потере эластичности эндокарда (внутренней оболочки сердечной мышцы). Преимущественно затвердение становится последствием фиброза тканей или инфильтративных болезней. Является причиной нарушения поступления крови в камеры сердца. В дальнейшем это приводит к растяжению стенок желудочков, и вследствие этого - к развитию сердечной недостаточности.
Зачастую рестриктивную форму путают с перикардитом из-за схожести симптоматической картины. Заболевание встречается крайне редко и имеет высокую долю летальности. Как лечить кардиомиопатию такого типа, на данный момент неизвестно.
Обструктивная (субаортальный подклапанный стеноз)
Первое упоминание датируется 1907 годом, затем в научных публикациях диагноз описывается только в 1952 году. Достаточно хорошо изучена современной медициной. Данное заболевание относится к наследственным и является нераспространенной формой гипертрофической кардиомиопатии.
Выделяют некоторые особенности диагноза, среди них:
- Изменения затрагивают межжелудочковую перегородку, которая в совокупности со створкой митрального клапана становится препятствием (обструкцией) для оттока крови. Обнаруживаются на расстоянии 2–4 сантиметра от аортального клапана.
- Регистрируется резкая гипертрофия паппилярных мышц левого желудочка, приводящая к сокращению объема полости.
- Обнаруживается растяжение камер сердца и повышение давления в левом желудочке.
- Возникают гемодинамические нарушения, приводящие к увеличению нагрузки на орган.
- Степень обструкции варьируется у каждого конкретного больного.
- В некоторых случаях приводит ко вторичной гипертрофии органа.
Кардиомиопатия такоцубо
 Впервые была описана в Японии. Именно там кардиомиопатия такоцубо и получила свое название, в переводе с японского языка обозначающее ловушку для осьминогов. Действительно, пораженный орган схож с этим рыбацким приспособлением. В частности:
Впервые была описана в Японии. Именно там кардиомиопатия такоцубо и получила свое название, в переводе с японского языка обозначающее ловушку для осьминогов. Действительно, пораженный орган схож с этим рыбацким приспособлением. В частности:
- верхняя часть левого желудочка приобретает выступ;
- основание левого желудочка подвержено непроизвольным сокращениям.
Считается, что основной причиной патологии становятся сильные эмоциональные потрясения, затяжные депрессии или стресс. Наиболее часто возникает в осенне-зимний период. Приводит к сердечной недостаточности, болевым ощущениям в грудине. На ЭКГ проявляется схоже с острым инфарктом миокарда переднего типа. Такая кардиомиопатия, симптомы которой носят пугающий характер, имеет небольшую долю смертельных исходов.
Дифференциация заболевания по причинам, вызвавшим дистрофию сердца
Следует учитывать при диагнозе «кардиомиопатия», что такое заболевание может быть спровоцировано некоторыми патологическими факторами. Для облегчения состояния больного важно не только обнаружить негативные причины, но и устранить их.
Идиопатическая
Также известна, как первичная - кардиомиопатия, причины появления которой не известны полностью. Такие заболевания возникают самостоятельно, без воздействия внешних или внутренних факторов.
Идиопатическая кардиомиопатия примерно в четверти случаев имеет дилатационную форму - выражается в растяжении стенок полостей органа.
На данный момент на каждые 100 тысяч мирового населения встречаются 15–35 человек, страдающих данной патологией. Одной из предполагаемых причин, влекущих за собой идиопатическую форму, считается генетическое нарушение и наследственная предрасположенность пациента. Также изучается вирусная, воспалительная, травматическая этиология.
 Кардиомиопатия, к развитию которой приводят различные неблагоприятные факторы. Это заболевание имеет системный характер, его очаг находится за пределами сердца. К нему приводят:
Кардиомиопатия, к развитию которой приводят различные неблагоприятные факторы. Это заболевание имеет системный характер, его очаг находится за пределами сердца. К нему приводят:
- некоторые заболевания;
- злоупотребление алкоголем;
- воздействие ядов и токсинов;
- нарушение обмена веществ в тканях;
- нарушения работы желудочно-кишечного тракта;
- бактериологические и вирусные инфекции;
- возрастные изменение и прочее.
Вторичная форма встречается достаточно редко, но не имеет ограничений по возрасту. Кадиомиопатией страдают дети, молодые и пожилые люди. Кроме того, патология опасна внушительным количеством вероятных осложнений.
Известно, что воздействие некоторых веществ оказывает негативное влияние на организм, в том числе и на сердечную мышцу. В некоторых случаях они приводят к дистрофии миокарда. Наиболее опасны:
- регулярный прием наркотиков;
- употребление алкогольных напитков;
- некоторые лекарственные средства;
- воздействие ядов или токсинов.
При таком типе имеют место быть:
- сокращение массы органа;
- атеросклеротические изменение коронарных артерий, что существенно увеличивает риск развития ишемической болезни;
- расширение желудочков;
- атеросклеротические образования в стенках желудочков.
 Возникновение патологии связано с регулярным употреблением спиртных напитков, имеющих кардиотоксическое воздействие. В среднем подобные изменения сердечной мышцы обнаруживаются через 8–10 лет ежедневного приема 50 мл и более чистого этанола. Патология приводит к следующим изменениям:
Возникновение патологии связано с регулярным употреблением спиртных напитков, имеющих кардиотоксическое воздействие. В среднем подобные изменения сердечной мышцы обнаруживаются через 8–10 лет ежедневного приема 50 мл и более чистого этанола. Патология приводит к следующим изменениям:
- Нарушениям систолической функции полостей органа.
- Расширение желудочков на фоне утолщения тканей.
- Накопление жировых клеток во внутренней оболочке сердца.
Заболевание наиболее распространено среди мужчин среднего возраста, зачастую обнаруживается случайно при плановом осмотре. Возникает вследствие нарушений биохимических процессов в организме, спровоцированных:
- наследственной предрасположенностью;
- перенесенных ранее заболеваний сердца;
- поражение клеток сердца ядовитыми или токсичными веществами;
- некорректной работы иммунной и/или эндокринной системы;
- неправильным питанием или отсутствием режима.
Кардиомиопатия данного вида зачастую на начальных этапах протекает незаметно. Ее возникновение связано с метаболическими нарушениями, которые приводят к дистрофии миокарда, гипертрофии стенок органа и растяжению сердечных полостей. Состояние может быть вызвано:
- Возрастными изменениями.
- Нарушение функций желез внутренней секреции (например, кардиомиопатия диабетическая или тиреотоксическая кардиомиопатия).
- Назначением гормональной терапии.
 Возникает вследствие нарушения гормонального баланса в организме, вызванного различными факторами. В частности наиболее распространена климактерическая кардиомиопатия, которая характерна для женщин, достигших климакса.
Возникает вследствие нарушения гормонального баланса в организме, вызванного различными факторами. В частности наиболее распространена климактерическая кардиомиопатия, которая характерна для женщин, достигших климакса.
Лишь в 10–20 процентах случаев встречается у представителей мужского пола. Относится к функционально-обменным заболеваниям. В большинстве случаев приводит к обратимым последствиям. Однако иногда становится причиной выраженных структурных изменений тканей.
Это наиболее часто встречаемая форма дилатационной кардиомиопатии. Свыше 50 процентов пациентов, страдающих ишемической болезнью, имеют этот диагноз. Наиболее подвержены патологии лица мужского пола старше 40 лет. Усугубляют вероятность развития болезни такие факторы, как:
- курение;
- употребление гормональных препаратов (в т. ч. в спортивных целях);
- неправильный образ жизни;
- артериальная гипертензия;
- наследственная предрасположенность.
Гипертоническая
Крайне редкое заболевание, которое обнаруживается примерно у 0,2 процентов пациентов. Гипертоническая кардиомиопатия выражается в гипертрофии стенок левого желудочка, но не сопровождается расширением полости сердца. Приводит к снижению эластичности миокарда, систолической дисфункции и кислородному голоданию.
Заболевание может иметь наследственную природу или возникнуть в процессе жизнедеятельности. Чаще всего возникает вследствие мутации гена, ответственного за синтез белков, необходимых для построения миокарда. Современные ученые выделяют более 70 возможных мутаций. Также фактором риска является артериальная гипертензия (повышение давления).
Аритмогенная
 Нераспространённая форма заболевания, приводящая к постепенному замещению тканей правого желудочка жировой и соединительной тканью. Вследствие этого полость растягивается, а ее стенки становятся тоньше. Влечет за собой нарушение сердечного ритма, и зачастую приводит к внезапному летальному исходу.
Нераспространённая форма заболевания, приводящая к постепенному замещению тканей правого желудочка жировой и соединительной тканью. Вследствие этого полость растягивается, а ее стенки становятся тоньше. Влечет за собой нарушение сердечного ритма, и зачастую приводит к внезапному летальному исходу.
Аритмогенная кардимиопатия не имеет выясненных этиологических причин. Некоторые специалисты считают ее наследственным заболеванием. Однако это подтверждается лишь в 20–30 процентах случаев.
Перипартальная
Подобный тип регистрируется у женщин, переживших роды в течение последних 5 месяцев. Перипартальная кардиомиопатия достаточна распространена. Примерно 10 процентов пациентов, имеющих дисфункцию миокарда, страдают именно данной патологией. В зоне риска находятся представительницы прекрасного пола с предшествующей анемией или хроническими заболеваниями. Приводит к растяжению стенок желудочков, нарушения систолической функции и сердечной недостаточности.
Стрессовая
Возникает после сильного потрясения, депрессии, расстройства. Стрессовая кардиомиопатия также известна как синдром «разбитого сердца» или кардиомиопатия такоцубо. Предполагается, что к развитию патологии приводит повышенный уровень гормонов катехоламинов. Вследствие этого изменяется форма левого желудочка, возникает систолическая дисфункция. Стрессовый тип имеет выраженную симптоматическую картину.
Кардиомиопатия смешанного генеза
Данное заболевание возникает не из-за одной, а под воздействием целого ряда причин. Они носят как врожденный, так и приобретенный характер. Это совокупное воздействие приводит к структурным изменениям миокарда и становится причиной сердечной недостаточности. Кардиомиопатия смешанного генеза обнаруживается достаточно редко и требует комплексного лечения.
Симптомы
Проявление болезни преимущественно зависят от причин, повлекших ее развитие.
| Тип | Симптомы |
|---|---|
| Дилатационная | Нарушение ритма, ощущение «замирания» сердца, иррадирущие болевые ощущения в грудине, одышка, кашель, нехватка воздуха, рецидивирующая пневмония, асцит, слабость, темные пятна в глазах, головокружение, быстрая утомляемость. |
| Гипертрофическая | В некоторых случаях протекает незаметно. Боль в грудине/загрудинная, нехватка воздуха, нарушение ритма, головокружение, потеря сознания, острый инфаркт миокарда. |
| Рестриктивная | Одышка, слабость, быстрая утомляемость, набухание вен, периферические отеки, асцит, увеличение печени, нарушение ритма, гипотония, слабовыраженная пульсация. |
| Стеноз субаортальный гипертрофический | Болевые ощущения в груди даже в спокойном состоянии, одышка, эпизоды потери сознания, периферические отеки, асцит, нарушение ритма. Артериальное давление в норме. |
| Такоцубо/стрессовая | Болевые ощущения в груди, изменения на ЭКГ по типу переднего инфаркта миокарда, тахикардия, потеря сознания, пережитый недавно стресс. |
| Токсическая | Боль в грудине, одышка, нарушение ритма, головокружение, артериальная гипертензия, периферические отеки, повышение температуры. |
| Алкогольная | Боль и тяжесть за грудиной, сдавливание, недостаток воздуха, боль в верхушке сердца, одышка, аритмия, признаки алкоголизма. |
| Метаболическая | Боль за грудиной, приливы крови к голове, периферическое похолодание, повышенное потоотделение, слабость, быстрая утомляемость, аритмия, кашель, асцит, периферические отеки, увеличение печени. |
| Дисметаболическая | Зачастую протекает незаметно. Одышка, слабость, нехватка воздуха, нарушение сна, периферические отеки, потеря сознания. |
| Дисгормональная | Повышенное потоотделение, аритмия, периферические отеки, слабость, головокружение, частое мочеиспускание, приливы. |
| Ишемическая | Аритмия, одышка, слабость, нехватка воздуха, нарушение сна, периферические отеки, потеря сознания, головные боли, кашель. |
| Гипертоническая | |
| Аритмогенная | Боль в грудине, аритмия, одышка, потеря сознания, головокружение, дезориентация, снижение работоспособности. |
| Перипартальная | Тромбоэмболия, боль в грудине, аритмия, одышка, потеря сознания, головокружение, дезориентация, снижение работоспособности. |
Вторичная кардиомиопатия (симптомы, лечение которой зависят от основного заболевания) проявляется вместе с признаками основного диагноза.
Возможности лечения
 Дать единый ответ касательно каждой формы заболевания невозможно. Лечение кардиомиопатии напрямую зависит от типа патологии. Современная медицина достигла значительных успехов в терапии. Однако полное избавление доступно только при вторичных формах.
Дать единый ответ касательно каждой формы заболевания невозможно. Лечение кардиомиопатии напрямую зависит от типа патологии. Современная медицина достигла значительных успехов в терапии. Однако полное избавление доступно только при вторичных формах.
Кроме того, важную роль играет стадия заболевания. Раннее обращение существенно повышает эффективность лечения. При кардиомиопатии клинические рекомендации расписываются специалистом индивидуально.
Вероятность смерти, прогноз жизни
Причина смерти - кардиомиопатия. К сожалению, подобный вердикт можно встретить достаточно часто. В случае если после летального исхода не удается установить конкретный тип болезни, фиксируется кардиомиопатия неуточненная.
Практически все типы патологии имеют высокую летальность в течение первых 5 лет. Особенно опасны первичные кардиомиопатии.
Однако некоторые формы позволяют прожить долгую жизнь за счет применения поддерживающей терапии. Другие же хорошо поддаются лечению. По возможности данную болезнь лучше предотвратить.
Кардиомиопатия в детском возрасте
Патология встречается даже у самых маленьких. Кардиомиопатия у детей носит преимущественно врожденный наследственный характер. Наиболее часто встречается у малышей до одного года. Выделяют несколько типов:
- застойная;
- гипертрофическая;
- ограничительная;
- неопределенная.
Проявляется остро всего в 25 процентах случаев. Зачастую симптоматика болезни отсутствует до достижения пубертатного периода или зрелости. Повышают риски возникновения:
- стрессы матери во время вынашивания плода;
- генетические отклонения;
- аутоиммунные заболевания;
- инфекционные болезни.
Чаще всего болезни сердца становятся следствием воспаления, опухоли или поражения сосудов. Во многих случаях, когда причина сердечной патологии слишком размыта или не может быть установлена, ставится диагноз «кардиомиопатия». Речь идет о целой группе заболеваний, поражающих людей независимо от возраста и пола, которая была классифицирована и достаточно изучена только к 2006 году. Сейчас разработаны эффективные методы диагностики и лечения различных видов кардиомиопатии. Новейшие технологии в данной сфере применяет и Центр патологии органов кровообращения CBCP.
Что такое кардиомиопатия сердца?
Это группа поражающих миокард заболеваний с неясными причинами. Чтобы поставить диагноз, необходимо удостовериться в отсутствии врожденных пороков сердца, клапанов, сосудов, артериальной гипертонии, перикардита и др. В зависимости от типа поражения сердечной мышцы классифицируют дилатационную, гипертрофическую, рестриктивную и аритмогенную формы данного заболевания. Классификация зависит от особенностей нарушения кровообращения в сердце. На качественном оборудовании все типы кардиомиопатии диагностируются уже на начальном этапе.
Причины кардиомиопатий первичных и вторичных
В зависимости от причин различают первичную и вторичную кардиомиопатию. Причины первичного заболевания разделяются на 3 группы.
- Врожденные развиваются еще на этапе закладки тканей миокарда у эмбриона из-за вредных привычек матери, нарушений питания, стрессов.
- Приобретенные являются следствием воздействия вирусов, нарушения обменных веществ, ядовитых веществ.
- Смешанные комбинируют одну или несколько вышеуказанных причин.
Нередко встречается первичная кардиомиопатия у детей. Она может быть не только врожденной, но и приобретенной под воздействием причин, приводящих к нарушению развития клеток миокарда.
Вторичное заболевание развивается вследствие воздействия внутренних или внешних факторов, другой патологии. К таковым относят:
- накопление клетками различных патологических включений;
- лекарственные препараты, в частности отдельные противоопухолевые;
- алкоголь в больших количествах и при длительном употреблении;
- нарушения обмена веществ в миокарде в результате эндокринных патологий;
- неправильное питание, ожирение, сахарный диабет, болезни ЖКТ;
- длительные диеты, вызывающие недостаток витаминов и питательных веществ.
В России смертность по причине вторичной кардиомиопатии – чрезвычайно распространенное явление. А так как сами причины очень разнообразны, то в каждом отдельном случае необходимо качественное и профессиональное обследование.
Кардиомиопатия: симптомы
Вы можете не заметить симптомы этого заболевания, так как зачастую они не выражены явно, а в ряде случаев становятся заметными уже осложнения. Однако если кардиомиопатия сердца уже проявила себя, не заметить ее сложно.
- При сильной физической нагрузке вы чувствуете одышку и нехватку воздуха.
- Появляется длительная ноющая боль в груди.
- Заметны слабость, головокружение.
- Постоянные отеки ног, расстройства сна, частые предобморочные состояния.
Эти симптомы говорят о нарушениях сокращения сердца и проблемах с его кровоснабжением. Немедленно обращайтесь к кардиологу при первых их появлениях!
Классификация кардиомиопатий и прогнозы
Как сказано выше, выделяют 2 основных типа кардиомиопатии – первичную и вторичную. В свою очередь, первичная патология классифицируется следующим образом:
При дилятационной полости сердца расширяются, нарушаются систолическая функция, сердечный выброс и развивается сердечная недостаточность. Данный вид еще называют «ишемическая кардиомиопатия».
При гипертрофической стенка желудочков утолщается на 1,5 см и более. В зависимости от характера поражения, различают симметричную и асимметричную, обструктивную и необструктивную формы.
Рестриктивная кардиомиопатия может быть облитерирующей и диффузной. Форма зависит от характера нарушений сократительной функции сердечной мышцы, которые приводят к недостатку объема крови в камерах органа.
Аритмогенная дисплазия – явление нечастое и вызывается крупными отложениями жира, приводящими к аритмии. Эту патологию еще называют болезнью Фонтана.
Вторичная кардиомиопатия сердца классифицируется в зависимости от вызвавших ее причин:
алкогольная;
диабетическая;
тиреотоксическая;
стрессовая.
Как ясно из самих названий, причинами данных форм болезни являются алкоголь, сахарный диабет или ожирение, патологии щитовидной железы или стрессы.
Первичная кардиомиопатия сердца
При данном виде заболевания увеличиваются полости сердца, а сократительная способность мышцы снижается. Причины в ряде случаев могут быть не установлены вовсе.
Дилатационная кардиомиопатия (ишемическая)
Этот вид кардиомиопатии также называют «застойная» или «ишемическая» – по причине значительного ухудшения циркуляции крови в расширенных сердечных камерах. Частой причиной (до 20% случаев) развития патологии являются:
- изменения на генетическом уровне;
- различные сбои иммунной системы;
- интоксикации и инфекции.
В ряде случаев считается, что это семейное заболевание. А проявиться оно может уже к 30 годам.
Симптоматика дилатационной (ишемической) кардиомиопатии совпадает с общими симптомами сердечной недостаточности. Если у вас появляется одышка при нагрузках, вы быстро утомляетесь, замечаете отеки, побледневшую кожу, посиневшие кончики пальцев – необходимо немедленно отправляться на УЗИ сердца (эхокардиографию). Именно этот метод является наиболее информативным в данном случае. При обследовании также выявляется мерцание предсердий.
При запущенном заболевании прогноз неутешителен: смертность при ишемической кардиомиопатии достигает 70% в первые 5 лет после появления патологии. Только своевременное вмешательство кардиологов, грамотно составленная программа лечения, качественная лекарственная терапия (ингибиторы АПФ, бета-блокаторы и др.) способны значительно продлить жизнь.
В дальнейшем образ жизни придется скорректировать. В частности женщинам с дилатационной ишемической кардиомиопатией категорически не рекомендуется беременеть, так как это одна из наиболее частых причин резкого ухудшения здоровья.
Гипертрофическая кардиомиопатия
Этот вид патологии проявляется увеличением, гипертрофией сердечной ткани в левом желудочке (может произойти увеличение и правого желудочка, но крайне редко).
При этом в сердце развивается явная асимметрия: например, полость желудочка значительно уменьшается, а левое предсердие расширяется.
Диастолическое заполнение желудочка происходит с нарушениями и диастолическая функция выполняется недостаточно.
Часть желудочка, а также межжелудочковая перегородка может гипертрофироваться.
Из-за увеличения диастолического давления в легочных венах в легких нарушается газообмен.
Заболевание также весьма часто проявляется у 30-летних пациентов. Для поздних стадий характерны одышка (в 90% случаев), аритмия и стенокардия , а давление на выходе левого желудочка может подниматься до 185 мм рт.ст. Поэтому основными диагностическими методами для данного вида кардиомиопатии являются ЭКГ различных типов и УЗИ сердца.
Среди характерных признаков – продолжительные боли в груди, являющиеся типичными для стенокардии. При физической нагрузке больной может упасть в обморок. Страдает и кровообращение головного мозга, что проявляется краткими ухудшениями внимания, памяти, речи.
Прогноз кардиомиопатии достаточно негативный, если стадия заболевания уже не позволяет внести положительные изменения в работу сердца. Если же диагностика пройдена вовремя и лечение начато на ранних стадиях, то посредством лекарственной терапии (бета-адреноблокаторы, мочегонные средства и т.д.) можно продлить жизнь больного на достаточно долгий срок.
Рестриктивная кардиомиопатия
Этот вид в медицинской практике встречается достаточно редко, поэтому мало изучен. В данном случае стенки миокарда становятся чересчур жесткими, не растягиваются и теряют способность к переходу в стадию расслабления. При этом не наблюдается утолщения стенок миокарда или увеличения желудочка, как при других видах кардиомиопатии сердца.
Растяжимость сердечных мышц снижается. В организме начинает задерживаться избыточная жидкость. Вследствие этого кислород вместе с кровью хуже и в недостаточном количестве поступает в левый желудочек. Патология приводит к нарушению общего кровообращения, плохому снабжению кровью различных органов.
Встречается она у молодых людей и детей, зачастую в комплексе с другими заболеваниями, вызванными нарушениями обмена веществ. Диагностика затруднительна, так как патология проявляет себя уже в стадии, когда развивается сердечная недостаточность с ее типичными симптомами. Именно по этой причине далеко не всегда лечение начинается вовремя, поэтому прогноз в ряде случаев может быть не слишком оптимистичным.
Для диагностики наиболее ценной является информация, полученная в процессе УЗИ сердца (эхокардиографии). При лабораторных исследованиях в крови могут обнаруживаться эозинофилы (белые клетки), отложения во внутренних органах амилоида (комплекса белка и углевода).
Аритмогенная кардиомиопатия
Эту кардиомиопатию также называют правожелудочковой – из-за специфического расположения патологических изменений. Она развивается, в основном, на фоне брадикардии, тахикардии или других видов хронической аритмии. Заболевание достаточно редкое, его частота составляет 1:5000 всех случаев кардиомиопатии сердца, а причины медицине до конца не ясны.
Патология состоит в том, что миокард правого желудочка постепенно замещается жиром или соединительной тканью. В редких случаях может частично поражаться и левый желудочек, при этом межжелудочковая перегородка остается здоровой.
Этот вид патологии также зачастую носит семейный характер, может наследоваться ближайшими родственниками и проявляться уже в подростковом возрасте. Существует своя классификация аритмогенной кардиомиопатии:
- заболевание в чистой форме;
- болезнь Naxos, сопровождающаяся злокачественной желудочковой аритмией;
- венецианская форма с вовлечением левого желудочка и проявлением в детском возрасте;
- болезнь Поккури с изменениями в ЭКГ;
- доброкачественные правожелудочковые экстрасистолы;
- аномалия Уля с полным отсутствием мышечных волокон в миокарде;
- бивентрикулярная дисплазия с поражением обоих желудочков;
- дисплазия с осложнением в виде миокардита.
Большинству пациентов при своевременно начатом лечении предстоит пожизненный контроль кардиолога с медикаментозной терапией.
Вторичные кардиомиопатии сердца
В эту группу объединены патологии, причины возникновения которых кроются в физических и химических нарушениях в организме, провоцирующих изменения в сердечной мышце.
Алкогольная кардиомиопатия является следствием воздействия на миокард этанола, составляющего основу спиртных напитков. В итоге в миокарде появляется жировая ткань.
Тиреотоксическая вызывается нарушением функции эндокринной системы, отсутствием лечения при тиреотоксикозе. Одно из частых проявлений – дисгормональная кардиомиопатия в период полового созревания или при гормональной терапии.
Токсическая - ещё один вид вторичной кардиомиопатии, связанный с воздействием на ткани сердца различных ядовитых веществ: лития, кобальта и др. Они вызывают воспаления и микроинфаркты.
Стрессовая сопровождается снижением сокращений миокарда и его слабостью вследствие эмоциональных, психических воздействий, потрясений.
Диабетическая появляется при диагнозе «сахарный диабет» и ведет к биохимическим изменениями в миокарде, накоплению различных полисахаридов.
Прогнозы при каждом виде вторичной кардиомиопатии зависят от успешности лечения не только самой патологии, но и заболеваний, ставших ее причиной: сахарного диабета, тиреотоксикоза, алкогольной зависимости и др. Это чрезвычайно сложные случаи, однако при профессиональном подходе длительность жизни пациента может быть максимально увеличена.
Осложнения
- Основными являются сердечная недостаточность и аритмии в их явных клинических проявлениях.
- При расширении стенок желудочка перестают нормально работать сердечные клапаны.
- Из-за большого скопления жидкости в тканях и внутренних органах (легких) появляются отеки.
- Эмболия (образование кровяных сгустков и тромбов) – чрезвычайно опасное осложнение, приводящее к инфаркту и инсульту.
- Внезапная остановка сердца – наиболее сложное следствие кардиомиопатии, которое при отсутствии своевременных реанимационных действий имеет летальный характер.
Для того чтобы прогноз был максимально оптимистичным, следите за образом жизни, питанием. А чтобы избежать негативных последствий, как можно чаще посещайте квалифицированного кардиолога и проходите диагностику на современном оборудовании.